


専門医インタビュー

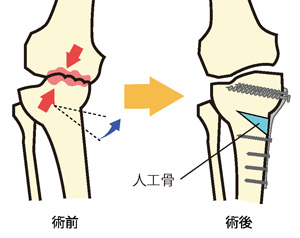
部分置換術の一例
骨切り術
若くて変形度合いが比較的軽く軟骨が十分に残っている場合、骨切り術が行われることがあります。骨切り術は、すねの骨の一部を切り、内側にかかった体重を外側に分散させるように矯正する手術で、自分の関節を温存したまま痛みを軽減し、生活を続けることができます。しかし、骨を切っているので、癒合(ゆごう)に時間がかかるため入院期間が人工関節よりも長くなります。
骨の変形や軟骨の損傷が進むと、人工膝関節置換術が適応となります。これは傷んだ膝関節の骨の表面を取り除き、金属やポリエチレンなどで出来た人工関節に入れ替える手術です。人工関節の耐用年数はかつて、15年~20年とされていました。しかし人工関節の素材の進歩により、現在では30年近く長持ちするだろうといわれています。そのため高齢の方であれば、生涯、再置換術をせずに済む可能性があります。
人工膝関節置換術には、その方の状態に合わせ、軟骨の損傷や骨の変形が激しい場合に表面全体を取り替える全置換術と、傷んでいる一部分(主に内側)のみに行う部分置換術があります。部分置換術は全置換術に比べると、膝の半分の骨が残せ、傷口が小さいので術後の回復も早いといわれています。しかし、部分置換術は、「内側・外側どちらかだけが傷んでいる」「変形の度合いが比較的軽い」「膝の靭帯が機能している」といった、いくつかの条件を満たしている場合に限られます。
内科的な疾患がなく、術前後のリハビリ継続が難しいほどの認知症もない方なら、80代でも受けている手術です。持病があっても、例えば糖尿病なら血糖値をコントロールする、骨粗鬆症(こつそしょうしょう)がある場合は、その治療を並行するなどで、手術は可能です。
手術にともなう痛みの管理(疼痛(とうつう)管理)は、ずいぶん進化しています。以前は、痛みを緩和する方法が限られていたのですが、最近では、硬膜外麻酔や手術中に膝の中に痛み止めや麻酔などの注射したり、専用の湿布剤を使用するなどさまざまな対策がとられています。その結果、手術後の痛みが以前よりも軽減されたことで、リハビリが手術後早期に行えるようになっています。以前は、「右膝を手術したとき痛かったので、左膝はもう手術しない」とおっしゃる方もいらっしゃいましたが、疼痛管理が向上したことで、そうしたハードルは下がったと思います。

弾性ストッキング
術後の合併症には、深部静脈血栓といって、足の血管で血の塊ができてしまうものがあります。そのため、締め付け圧の高い弾性ストッキングを履いてもらったり、術後すぐにベッド上で足首と足の指を動かす運動をしてもらったりすることで予防に努めます。
もう一つ、危険性があるのが感染症です。細菌が人工関節についてしまうと、一旦取り出して洗浄し、入れ直す手術が必要になる場合があります。特に、感染症リスクが高いのは糖尿病の方なので、手術前だけでなく、手術後も血糖値のコントロールは継続していただくことが大切です。そのほかに、感染症を予防する方法としては、傷ができたり高熱が出たりしたときには適切に治療し、気になれば速やかにかかりつけの病院を受診してください。

ページの先頭へもどる
PageTop