


専門医インタビュー
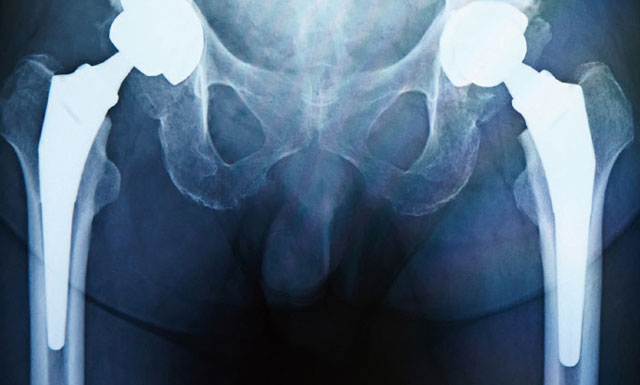
両脚人工股関節置換術後のレントゲン
私は手術する前の術前計画を重要視しています。どんな形状やサイズの人工股関節を選び、どういう方向、角度で、どうやって設置するか、足の長さをどう調整するかなど、時間をかけてしっかりしたイメージを構築しておきます。
術前の計画通りに手術を行うわけですが、実際には、予想通りにはいかない場面も出てきます。人工関節の設置位置や左右の足の長さをどの程度揃えるかなど、ミリ単位の攻防を手術中に行い調整します。最後にレントゲンを撮って思った通りに入っているかを確認するなど、その手間を惜しまない、妥協しない手術を行うように心がけています。
私は、およそ10年前から、MIS(最小侵襲手術)を用いて手術を行っています。仰向け、もしくは、横からのアプローチで、皮膚の傷口も小さくて筋肉をほとんど切らない方法です。変形性股関節症が進行している人のお尻の筋肉は痩せて弱くなっていますが、その筋肉を切って縫い合わせるというのが従来の方法。弱っている筋肉を縫うと、もっと筋力はなくなります。
MISは、その筋肉を切らずに筋肉の隙間から人工関節を入れていきます。
患者さんは表面の傷が小さいのを喜びますが、筋肉を切らないことにはその何倍もメリットがあります。人工関節の手術は様々な職種の方に行っており、患者さんによっては1日も早く会社に行きたい、日常生活に戻りたいという方が多くいます。この方法だと、手術後1年までの期間の回復が明らかにいいのです。筋肉を切らないからとにかく早く回復します。患者さんにとっての1年は大事です。それだけ早く日常生活や仕事に復帰できるのです。
さらに、出血が少ないのも特徴。以前は手術の1,2週間前に自己血を採って貯めていましたが、今は全く貯血しません。手術のやり方は日々進化しています。乗り遅れないように、かつ安全に行う、そこにこだわって手術を行っています。

残念ながら合併症が発生する場合があります。できるだけそうならないように患者さんにも協力頂きながら、合併症の予防を行っています。
まず避けたいのがエコノミークラス症候群です。脚のふくらはぎにできた血栓が肺に飛んで詰まってしまうのが怖いので、手術の前に全員、足のエコー検査を行って静脈に詰まりがないかを確認しています。必要に応じて肺の検査をし、薬も使って安全が確認できてから手術を行います。さらに手術直後から、マッサージ器や弾性ストッキングなどを併用しながら脚を動かし、血管が詰まらないようにしています。
術後の合併症には感染もあります。人工関節そのものがばい菌に感染するのを防ぐために、クリーンルームで手術を行っています。それだけでなく、患者さんが持っている虫歯や水虫の菌が感染の原因となることもあるので、手術前にしっかりその治療を行ってから手術に臨んでもらっています。特に糖尿病の方は、糖尿病をしっかりコントロールしたうえでの手術になります。
もう一つ、気を付けなくてはいけないのが脱臼です。人工股関節をMISで行い、適切に脱臼しにくい位置に設置することはもとより、以前よりも最近の人工股関節は脱臼しにくいように改良されているので、脱臼のリスクは以前より大幅に改善されています。
人工股関節置換術は、骨粗しょう症で骨が弱い人や手術に耐えられる高齢の方でも行うことが出来ます。骨粗しょう症の方の場合、手術前にも手術後にも骨粗しょう症の検査を行っています。定期的な骨のチェックが大事です。

ページの先頭へもどる
PageTop